Les bêtabloquants

Les bêtabloquants sont des médicaments très utilisés en cardiologie pour protéger le cœur, réguler la tension artérielle et traiter certains troubles du rythme cardiaque. Ils font partie des traitements de fond qui se prennent sur la durée, avec un suivi régulier, afin d’en tirer le maximum de bénéfices tout en limitant les effets indésirables.

L’objectif de cet article est de vous expliquer, avec des mots simples, pourquoi votre médecin vous les a prescrits, comment ils agissent dans votre organisme, quels sont les effets secondaires possibles et dans quelles situations il faut consulter sans tarder. Il ne remplace pas une consultation médicale, mais il peut vous aider à mieux comprendre votre traitement et à en parler plus sereinement avec votre médecin de famille.
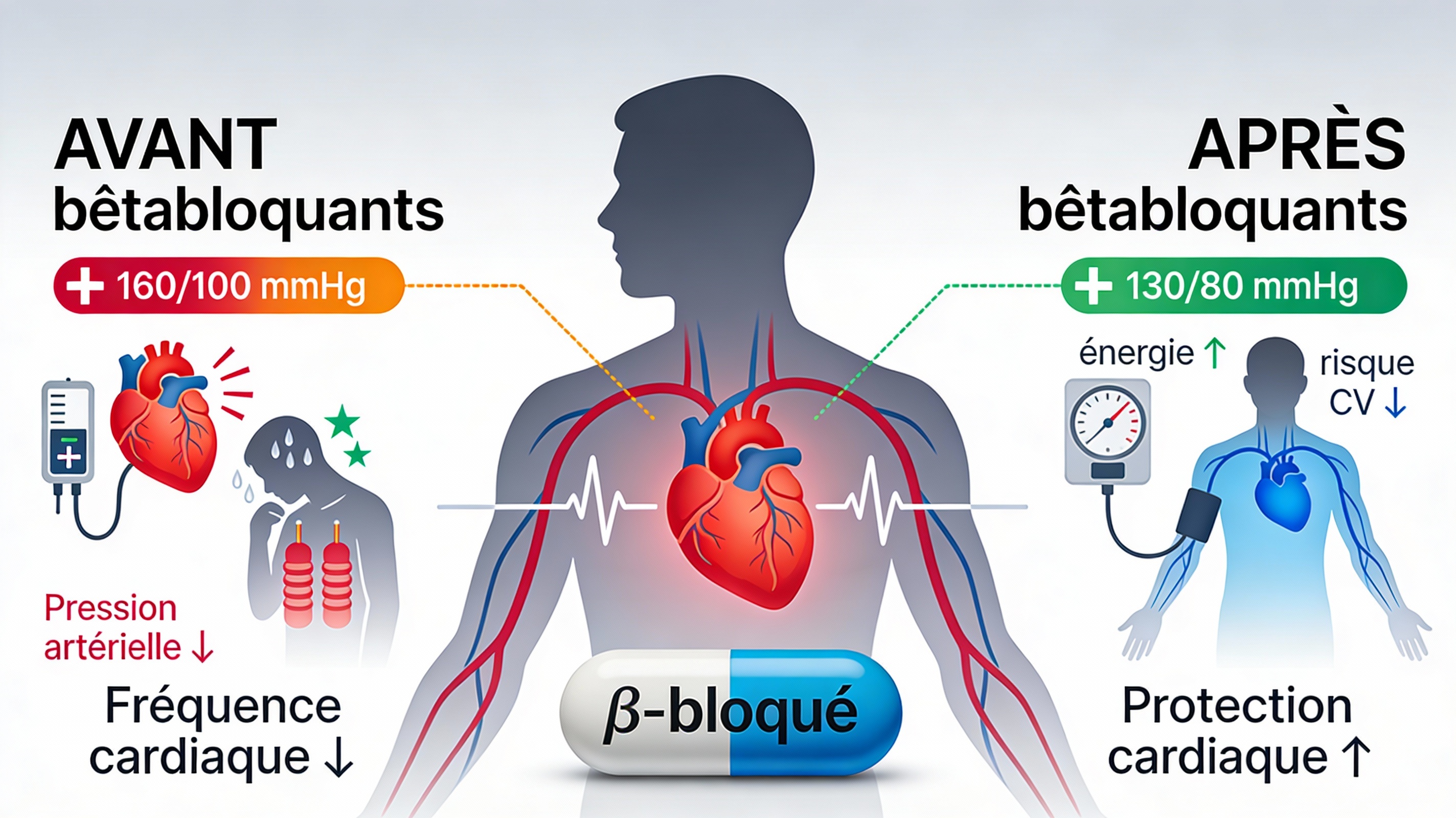
Comment agissent les bêtabloquants ?
Dans votre corps, certains récepteurs appelés « récepteurs bêta » réagissent aux hormones du stress (adrénaline, noradrénaline) et accélèrent le cœur, augmentent la pression artérielle et préparent l’organisme à l’effort. Les bêtabloquants se fixent sur ces récepteurs et en atténuent l’action, ce qui ralentit le cœur, diminue la pression artérielle et réduit la charge de travail du muscle cardiaque.
On distingue des bêtabloquants plutôt « cardiosélectifs », qui ciblent surtout le cœur, et d’autres plus « non sélectifs » qui agissent aussi sur les bronches et certains vaisseaux sanguins. Ce choix n’est pas anodin : en cas d’asthme, de bronchopneumopathie chronique (BPCO) ou de problème circulatoire dans les membres, votre médecin privilégiera le plus souvent un médicament adapté, à petite dose, avec prudence.
Les bêtabloquants ne sont jamais un « médicament de confort » : ils s’intègrent dans une stratégie globale de prise en charge de votre cœur, parfois associée à d’autres médicaments comme des antihypertenseurs, les statines, les antiagrégants plaquettaires ou les anticoagulants.

Exemples

Il existe différents types de bêta‑bloquants, qui peuvent être prescrits selon la pathologie à traiter. Chaque molécule possède un profil particulier, en fonction de sa sélectivité (récepteurs bêta‑1, bêta‑2) et de ses effets associés.
Propranolol
Bêta‑bloquant non sélectif (agit sur les récepteurs bêta‑1 et bêta‑2), le propranolol est l'un des bêta‑bloquants les plus anciens et les plus utilisés. Il est prescrit pour traiter l'hypertension, certaines arythmies cardiaques (tachycardies en cas d'hyperthyroïdie, par exemple), ainsi que pour prévenir les crises de migraine. Il est également utilisé dans le cadre de l'anxiété, notamment pour limiter les symptômes physiques liés à l'anxiété de performance (palpitations, tremblements, accélération du rythme cardiaque), grâce à son effet stabilisateur sur la fréquence cardiaque et la pression artérielle. Cependant, son utilisation dans ce contexte reste discutée et n'est pas systématique. En raison de sa non‑sélectivité, il peut aggraver un asthme et est donc contre‑indiqué chez les patients asthmatiques.
Aténolol
Bêta‑bloquant sélectif (principalement pour les récepteurs bêta‑1), l'aténolol est utilisé surtout pour traiter l'hypertension, l'angine de poitrine et, dans certains cas, l'insuffisance cardiaque. Il peut être moins efficace que d'autres bêta‑bloquants pour contrôler la fréquence cardiaque chez certains patients, ce qui explique que son usage tende à diminuer au profit de molécules plus modernes, mieux documentées dans les grandes études cardiovasculaires.
Métoprolol
Bêta‑bloquant sélectif (principalement pour les récepteurs bêta‑1), le métoprolol est très utilisé dans la gestion de l'hypertension, des arythmies cardiaques et, paradoxalement, dans l'insuffisance cardiaque. Il est également indiqué après un infarctus du myocarde pour améliorer la survie. Sa capacité à diminuer la fréquence cardiaque et la pression artérielle en fait un traitement de première intention dans de nombreuses maladies cardiaques. Comme les autres bêta‑bloquants, il peut provoquer des effets secondaires tels que la fatigue, les vertiges et des troubles du sommeil, qui doivent être signalés à votre médecin.
Bisoprolol
Bêta‑bloquant sélectif (principalement pour les récepteurs bêta‑1), le bisoprolol est surtout utilisé pour traiter l'hypertension et l'insuffisance cardiaque chronique. Il a démontré son efficacité pour réduire le risque de complications cardiovasculaires et améliorer la fonction cardiaque chez les patients insuffisants cardiaques. Ce médicament présente une très grande sélectivité pour les récepteurs bêta‑1, ce qui le rend moins susceptible de provoquer des effets secondaires respiratoires. C'est l'un des bêta‑bloquants de choix chez les patients souffrant d'insuffisance cardiaque stable, en particulier lorsque la tolérance est bonne.
Carvédilol
Bêta‑bloquant non sélectif (agit sur les récepteurs bêta‑1 et bêta‑2) et alpha‑bloquant, le carvédilol est particulièrement efficace dans le traitement de l'insuffisance cardiaque. Grâce à ses propriétés bêta‑bloquantes et alpha‑bloquantes, il réduit la charge de travail du cœur en abaissant la pression artérielle et en améliorant la fonction cardiaque. Il est également utilisé pour traiter l'hypertension. Son profil pharmacologique le rend particulièrement intéressant chez les patients insuffisants cardiaques, mais il nécessite un ajustement progressif de la dose et une surveillance attentive, en raison de son effet sur la tension artérielle et la fréquence cardiaque.

Votre médecin choisira la molécule la plus adaptée à votre situation clinique, en tenant compte de vos autres traitements, de vos comorbidités (diabète, BPCO, etc.) et de votre tolérance personnelle. N'hésitez pas à lui poser vos questions sur le choix de votre bêtabloquant spécifique.

Indications thérapeutiques
Les bêtabloquants sont prescrits dans plusieurs maladies cardiovasculaires pour diminuer le risque de complications graves à long terme. Les principales indications sont l’hypertension artérielle, l’angine de poitrine (angor), certains infarctus du myocarde, l’insuffisance cardiaque et certains troubles du rythme cardiaque.
| Situation clinique | Rôle principal du bêtabloquant |
|---|---|
| Maladies cardiovasculaires fréquentes | |
| Hypertension artérielle | Abaisser la pression artérielle, protéger les organes (cœur, cerveau, reins) et réduire le risque d’accident vasculaire cérébral. |
| Angine de poitrine (angor) | Diminuer les besoins en oxygène du cœur, limiter la douleur thoracique à l’effort, réduire le risque d’accident coronarien. |
| Post-infarctus du myocarde | Limiter le risque de récidive et améliorer la survie, en réduisant la charge de travail du cœur et les troubles du rythme. |
| Insuffisance cardiaque | Freiner le cœur en douceur, améliorer sa fonction à long terme et réduire les hospitalisations et la mortalité. |
| Troubles du rythme (ex. fibrillation auriculaire) | Ralentir la fréquence cardiaque, améliorer la tolérance à l’effort et limiter les palpitations. |
| Autres indications possibles | |
| Migraine, tremblements, anxiété de performance | Certains bêtabloquants peuvent être utilisés pour réduire la fréquence des crises de migraine, atténuer certains tremblements ou les manifestations physiques d’angoisse. |
Les bêtabloquants ne sont généralement qu’un des volets de votre prise en charge, qui comprend également l’arrêt du tabac, une alimentation adaptée, l’activité physique régulière et le traitement d’autres facteurs de risque comme le cholestérol ou le diabète.
Suivi du traitement
Le suivi d’un traitement par bêtabloquants repose sur des consultations régulières, au début plus rapprochées, puis espacées lorsque la situation est stabilisée. L’objectif est de s’assurer que la tension artérielle et la fréquence cardiaque sont bien contrôlées, que les symptômes de votre maladie (douleur thoracique, essoufflement, palpitations) s’améliorent et que vous tolérez bien le médicament.

Lors des consultations, votre médecin mesurera votre tension, votre pouls et, selon votre situation, pourra demander un électrocardiogramme, une échographie cardiaque ou d’autres examens pour adapter au mieux la dose.
Au quotidien, il est utile que vous notiez vos symptômes (essoufflement, douleurs, fatigue inhabituelle, vertiges) et, si on vous l’a recommandé, vos mesures de tension à domicile. Tout changement durable ou inquiétant doit être signalé, car il peut conduire à ajuster la dose ou, plus rarement, à changer de médicament.
Faut-il arrêter les bêtabloquants quand on se sent mieux ?
Non : ils agissent en prévention et leur arrêt brutal peut être dangereux, notamment après un infarctus ou en cas d’angine de poitrine.
Effets secondaires
Comme tout médicament actif, les bêtabloquants peuvent entraîner des effets secondaires, le plus souvent modérés et réversibles à l’arrêt ou à la diminution de la dose. Les plus fréquents sont la fatigue, les sensations de jambes lourdes, le refroidissement des extrémités, un pouls ralenti, parfois une baisse de la tension avec étourdissements.
Chez certaines personnes, les bêtabloquants peuvent favoriser des troubles du sommeil, des rêves plus intenses, des troubles digestifs (nausées, diarrhée), une légère prise de poids ou des troubles de l’érection. Ces symptômes ne sont pas systématiques, mais s’ils persistent et vous gênent, il faudra en parler plutôt que d’interrompre vous-même le traitement.
| Effets indésirables fréquents | Ce qu’il faut faire |
|---|---|
| Surveillance à évoquer en consultation | |
| Fatigue, baisse de forme, sensation de ralentissement | Noter l’évolution, vérifier la tension et le pouls si possible, en parler lors de la prochaine consultation ou plus tôt si cela vous handicap fortement. |
| Extrémités froides, syndrome de Raynaud | Protéger du froid, éviter le tabac, discuter avec votre médecin si la gêne est importante ou si vous avez déjà des problèmes circulatoires. |
| Troubles digestifs (nausées, diarrhée) | Prendre le médicament au cours du repas si autorisé, surveiller l’hydratation, consulter si les symptômes persistent. |
| Troubles du sommeil, cauchemars | Signaler ces symptômes à votre médecin, un changement d’horaire de prise ou de molécule peut parfois aider. |
| Urgence médicale ou avis rapide | |
| Essoufflement brutal, gêne respiratoire importante | Consulter en urgence, surtout si vous êtes asthmatique ou atteint de BPCO, car un bronchospasme peut survenir avec certains bêtabloquants. |
| Vertiges importants, malaise, sensation de syncope | Consulter rapidement, car cela peut traduire une tension trop basse ou un ralentissement excessif du cœur. |

Certaines situations nécessitent une prudence particulière : asthme ou BPCO, troubles sévères de la circulation des jambes, diabète traité (les bêtabloquants peuvent masquer certains signes d’hypoglycémie), troubles de la conduction cardiaque. Votre médecin prendra en compte l’ensemble de votre dossier pour évaluer le rapport bénéfice–risque et choisira la molécule et la dose les plus adaptées.
Conseils pratiques

Les bêtabloquants se prennent en général tous les jours, à heure fixe, avec un verre d’eau, parfois en une seule prise, parfois en deux prises selon la molécule et la forme prescrites. Respecter la régularité de la prise est essentiel pour maintenir une protection constante de votre cœur et éviter les variations brutales de tension ou de fréquence cardiaque.

En cas d’oubli, il est souvent conseillé de prendre le comprimé dès que vous vous en rendez compte, sauf si l’heure de la dose suivante est très proche ; dans ce cas, mieux vaut sauter la dose oubliée et reprendre le schéma habituel, sans jamais doubler la dose.[1][5]
Informez toujours les autres professionnels de santé que vous prenez un bêtabloquant, car ce traitement peut modifier votre réaction à certains médicaments ou à l’anesthésie. En parallèle, adoptez les mesures d’hygiène de vie qui renforcent l’efficacité de votre traitement : arrêt du tabac, traitement du diabète, traitement du cholestérol), activité physique régulière adaptée à votre situation, alimentation équilibrée.

Si vous prévoyez un voyage, une intervention chirurgicale, un changement majeur de traitement (par exemple introduction d’un antidiabétique oral, d’un somnifère ou d’un anxiolytique), informez-en votre médecin afin d’anticiper les éventuelles interactions et d’adapter si besoin la surveillance.
Enfin, si vous êtes enceinte ou avez un projet de grossesse, une adaptation du traitement peut être nécessaire selon le contexte, en étroite coordination avec votre cardiologue et votre médecin traitant. Là encore, ne modifiez jamais le traitement sans avis préalable, même si vous vous sentez bien.
Pour aller plus loin...
Bêtabloquants : posologie et effets secondaires (PasseportSanté)
Médicaments bêta-bloquants (Pharmacomedicale)
Les bêtabloquants : qu’est-ce que c’est ? (Deuxiemeavis.fr)
Haute autorité de santé
Site du Collège National de Pharmacologie Médicale
VIDAL